Erste Lebertransplantation (LTx) 1978 an der Medizinischen Hochschule Hannover (MHH)
Die klinische Ära der Lebertransplantation (LTx) wurde Ende der sechziger Jahre mit erfolgreichen Transplantationen zunächst bei Kindern eingeleitet. Die erste LTx im Kindesalter in Deutschland wurde 1978 an der Medizinischen Hochschule Hannover (MHH) durchgeführt. Grundlage dieser ersten klinischen Erfolge war eine Kombinationsimmunsuppression bestehend aus den Medikamenten Prednison, Azathioprin und Anti-Lymphozyten- bzw. Anti-Thymozyten-Globulin (ALT bzw. ATG). Aber erst mit der klinischen Einführung von Ciclosporin A (CsA), und einer hiermit auf Anhieb erzielten Verdoppelung der 1-Jahres-Überlebensrate, konnte sich die LTx als Standardverfahren etablieren. Die Entwicklung von Operationstechniken, die die Transplantation von größenangepassten Leberteilen ermöglichen, machte die LTx auch im Säuglingsalter möglich.
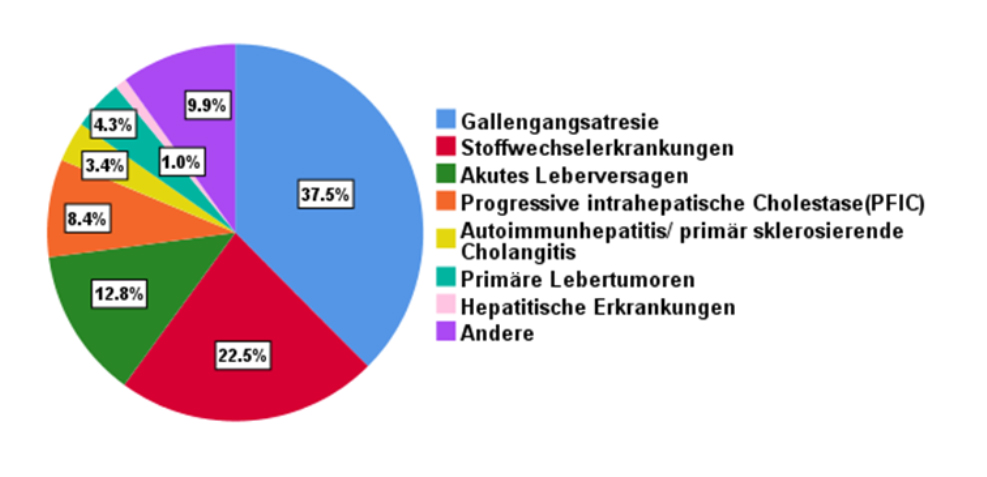
Seither haben weitere operative Fortschritte, sowie Verbesserungen der intensivmedizinischen und immunsuppressiven Therapie, zu einer immer besseren Langzeitüberlebensrate transplantierter Patienten geführt. Hierbei ist die Zahl der Grunderkrankungen in allen großen pädiatrischen Transplantationszentren ähnlich, aber grundsätzlich verschieden von der bei Erwachsenenkollektiven. Neben dem akuten und chronischen Leberversagen, stellen die medizinischen Behandlungsmaßnahmen bei diversen Stoffwechselerkrankungen eine Besonderheit im Kindesalter dar.
In den letzten Jahren wurde die Transplantation im Kindesalter bei immer mehr Krankheitsbildern als zweckmäßigste Maßnahme befunden, auch bei manchen Störungen, die nicht zu einer Leberzirrhose führen.
Über 900 Kinder an der Medizinischen Hochschule Hannover lebertransplantiert
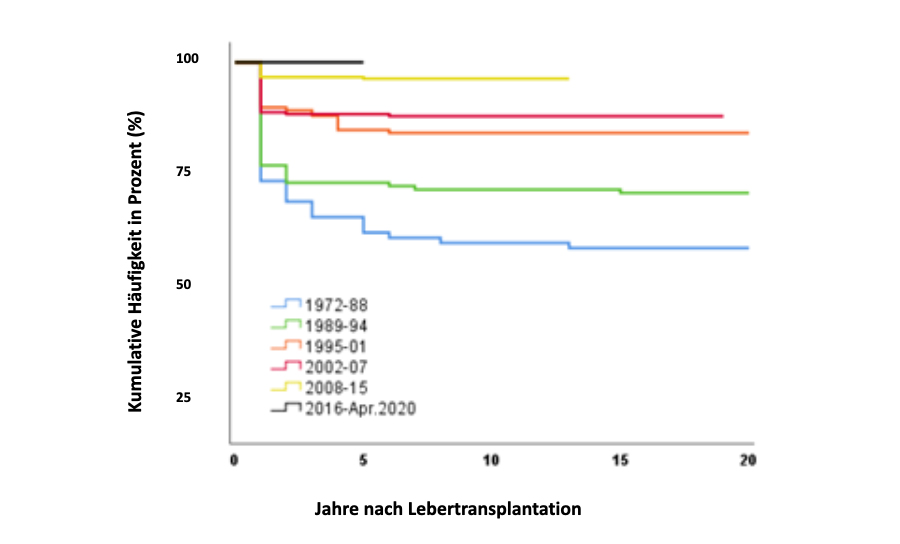
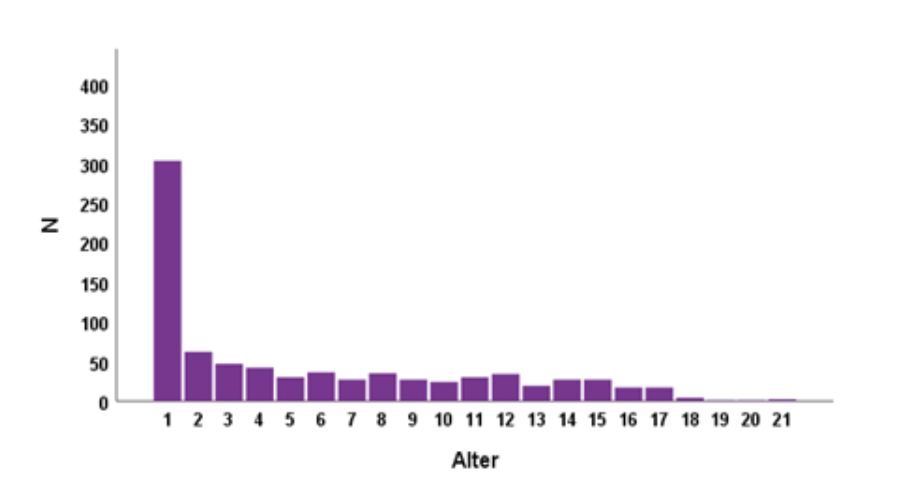
Während die 5-Jahres-Überlebensrate um 1980 noch bei < 60% lag, überlebten 1990 gut 70% der Patienten die Transplantation für mehr als 5 Jahre. Heute ist von einer Langzeitüberlebensrate von bis zu 90% auszugehen. Inzwischen hat sich die pädiatrische Lebertransplantation in darauf spezialisierten Zentren als Standardtherapieverfahren in der Behandlung von akuten und chronischen lebensbedrohlichen Lebererkrankungen etabliert. So wurden bisher allein an der Medizinischen Hochschule Hannover über 900, weltweit schätzungsweise über 10.000 Kinder lebertransplantiert.
Mit der zunehmenden Zahl erfolgreich lebertransplantierter Kinder und Jugendlicher wächst auch die Erfahrung transplantationsspezifischer Probleme und Verläufe nach der Operation. Damit alle Patienten von diesen Erfahrungen profitieren können, ist es notwendig, dass jeder von ihnen langfristig in der Spezialambulanz des jeweiligen Transplantationszentrums betreut und die Therapie von hieraus geplant wird. Diese Betreuung findet in einer mit allen Möglichkeiten ausgestatteten kind- bzw. adoleszentengerechten Institution durch hochspezialisierte „Kinderteams“ (pädiatrische Hepatologen, Transplantationschirurgen, Anästhesiologen, Kinderkrankenschwestern, Ernährungsspezialisten, Psychologen und Andere) statt. Dieses ist vor allem unter dem spezifisch pädiatrischen Aspekt essentiell, denn die Kinder müssen „ein Leben lang“ mit allen Konsequenzen einer Lebertransplantation, einschließlich der Immunsuppression, leben und sollen sich dabei auch möglichst normal entwickeln.
In der direkten Posttransplantationsphase bedeutet dies, dass sich die Kinder und Jugendlichen häufig (z.T. zunächst wöchentlich) in der pädiatrischen LTx-Ambulanz vorstellen. Im Verlauf werden die Abstände zwischen den Terminen im Transplantationszentrum immer größer. Die pädiatrische Basisversorgung unserer gemeinsamen Patienten bleibt den hausärztlich tätigen Kinderärztinnen und –ärzten vorbehalten, deren Kontrolluntersuchungen, gerade im Langzeitverlauf, eine wesentliche Bedeutung zukommt. Da die große Mehrzahl unserer Patienten nicht aus dem unmittelbaren Einzugsbereich unserer Klinik kommt, sind wir natürlich auch auf eine enge und gute Kooperation mit den heimatnahen Kinderkrankenhäusern und Kinderärzten/-ärztinnen angewiesen. Für eine optimale Betreuung unserer transplantierten Kinder und Jugendlichen ist daher ein guter Informationsfluss zwischen niedergelassenen Kinderärzten/-innen, lokalen Kinderklinken und dem Transplantationszentrum essentiell wichtig. Dieser Beitrag ist in erster Linie für die dort tätigen Kollegen/-innen und Kinderärzte/-innen gedacht, um ihnen eine Hilfestellung im Management der Langzeitprobleme und Betreuung nach pädiatrischer Lebertransplantation zu geben.
Lebertransplantation bei Kindern – selten nötig, dann aber unumgänglich
Es gibt viele Erkrankungen, die letztlich zu einem Umbau des Bindegewebes der Leber (Leberzirrhose) führen. Die Leberzirrhose führt zu einem meist schleichenden Verlust der Leberfunktion (das Kind wirkt oft noch „ganz gesund“), der nur mit einer Transplantation behoben werden kann. Selten kann auch eine Lebererkrankung ohne Zirrhose eine Transplantation erfordern, z.B. zur Korrektur eines Stoffwechseldefektes. Bei Nierenerkrankungen im Endstadium steht im Falle eines Organversagens mit der Dialyse (Blutwäsche) ein künstlicher Organersatz zur Verfügung. Diese Möglichkeit hat man bei einem Leberversagen heute noch nicht, in einer solchen Situation bleibt nur die Transplantation der Leber. Sie können sich darauf verlassen, dass wir alle Möglichkeiten überprüfen und ausschöpfen, die Leberfunktion bei Ihrem Kind wieder zu verbessern und zu stabilisieren, bevor eine Transplantation als notwendig erachten.
Die Organspende
Die für Transplantationen verwendeten Organe stammen in der Mehrzahl von Unfallopfern, bei denen nach dem (Hirn-)Tod durch moderne intensivmedizinische Maßnahmen der Blutkreislauf für eine begrenzte Zeit erhalten werden kann. Die Angehörigen dieser Opfer, oder die Organspender selbst, haben die Entnahme der funktionstüchtigen Organe zur Rettung von anderen Menschen ausdrücklich erlaubt. Die Person, der man das Organ zur Rettung Ihres Kindes entnimmt, wird für Sie unbekannt bleiben. Diese Anonymität des Spenders wird manchmal als belastend erlebt. Die Regelung ist aber sinnvoll, weil Anonymität für beide Seiten auch einen wichtigen Schutz darstellt. Die Empfängerfamilie wird nicht mit dem Unglück der Spenderfamilie belastet. Umgekehrt kann sich die Spenderfamilie ganz dem tragischen Verlust eines Familienmitgliedes widmen, anstatt noch zusätzlich das Schicksal der Empfängerfamilie zu erfahren.
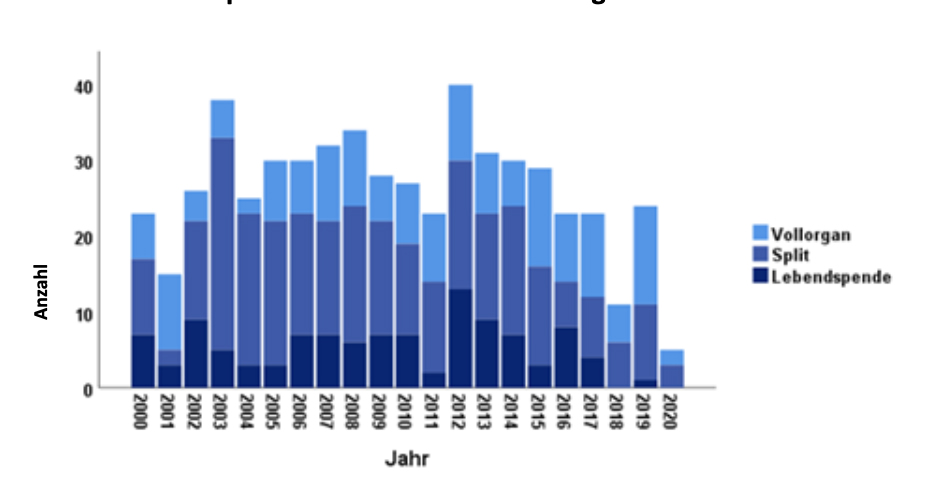
Bei der Lebertransplantation im Kindesalter stammen die Organe manchmal von Kindern, häufiger aber von erwachsenen Spendern. Wenn das Spenderorgan von einem Erwachsenen stammt, ist es in der Regel notwendig, die Spenderleber zu teilen und auf zwei Empfänger zu transplantieren. So können auch sehr kleine Kinder transplantiert werden, für die das gesamte Organ eines Erwachsenen viel zu groß wäre. Für das Kind stellt das auch in der Zukunft keinen Nachteil dar, denn die Leber regeneriert sich; das heißt, die Leber wächst mit dem Kind mit.